
Esta cuarta entrada sobre la Radioterapia en tiempos del coronavirus continúa recogiendo artículos, guías y documentos que están compartiendo colegas de otros partes del mundo centradas en la radioterapia en los tiempos del coronavirus, como en anteriores entradas sin entrar a juzgar su impacto pero otorgándoles la importancia que tiene comunicar y transmitir la propia experiencia para otros
En las entradas previas publicadas en El Lanzallamas en semanas pasadas se analizaron publicaciones centradas en cómo organizar un Servicio, qué precauciones tomar, cómo tratar de la mejor manera a los pacientes a fin de optimizar la respuesta a la par que minimizando el riesgo para ellos y los profesionales (Radioterapia en tiempos del coronavirus (I): recomendaciones generales), así como los artículos que ya dan indicaciones específicas para proceder a adecuar la radioterapia en distintos tumores durante, pero probablemente también después, esta epidemia de COVID-19 (Radioterapia en tiempos del coronavirus (II): mama, próstata, paliativos, recto; Radioterapia en tiempos del coronavirus (III): pulmón, cabeza y cuello, esófago, melanoma ocular).
Además de artículos que buscan establecer consensos y ofrecer recomendaciones para la práctica diaria de la radioterapia durante (¡y después!) de la pandemia COVID-19, se han publicado también muy interesantes reflexiones que, si se me permite, son incluso más relevantes para todos los que nos dedicamos a la oncología mediante radioterapia, pero extensible a cualquier médico, sobre aspectos éticos a tener presentes en estos turbulentos tiempos. Joel Tepper publica en Advances in Radiation Oncology una excelente reflexión acerca de los aspectos áticos de la Oncología Radioterápica durante una pandemia como ésta (Ethical Issues in Radiation Oncology During a Pandemic). El autor, oncólogo de muy reconocido prestigio, desgrana en su texto los dilemas éticos a los que nos vemos, en muchas ocasiones y más ahora, sometidos. Cierto es que la concepción estadounidense de la atención sanitaria difiere, en gran medida, de la europea. Pero no menos cierto es que aspectos como si deben ser tratados todos los pacientes, deben acortarse o suspenderse los tratamientos en curso, deben alterarse las secuencias “convencionales” de los distintos tratamientos en oncología o cómo deben tomarse estas decisiones son temas de enorme trascendencia y actualidad. Pero como el propio autor recuerda, teniendo siempre presente el kantiano imperativo categórico «Obra de tal modo que la máxima de tu voluntad siempre pueda valer al mismo tiempo como principio de una legislación universal»
En otro artículo de imprescindible lectura, la Dra. Silvia Formenti (Cancer and COVID-19 — potentially deleterious effects of delaying radiotherapy) vuelve a ejercer el bien merecido liderazgo que la adorna para recordar que la radioterapia debe seguir siendo una opción válida y accesible durante la pandemia de COVID-19, por muchas razones: 1) la radioterapia generalmente no compite por recursos actualmente demandados, como respiradores o camas de unidades de cuidados intensivos (UCI) y puede continuar siendo accesible y en ciertos escenarios, la radioterapia podría usarse de manera segura como alternativa a la cirugía; 2) contamos ya con amplia experiencia en el empleo de esquemas acortados (hipofraccionamiento) que implican menos visitas al centro, lo que reduce los riesgos de exposición pacientes a SARS-CoV-2; 3) en contraste con la mayoría de quimioterapias, la radioterapia no es (o es muy levemente) inmunosupresora, particularmente esquemas de radioterapia hipofraccionada. Por todo ello, y sin olvidar que la radioterapia es, junto a la cirugía, el tratamiento que mejor garantiza el control local de la enfermedad – ¡y que no es posible aumentar la curación si no se asegura el control local! – hay que ser extremadamente cauto a la hora de considerar la omisión o retraso, más allá de lo deseable, de un tratamiento fundamental para maximizar las opciones de curación de muchos tumores.
BRAQUITERAPIA
En el contexto de la pandemia COVID-19, la protección de pacientes y profesión es una prioridad para cualquier Servicio de Oncología Radioterápica. Las técnicas de braquiterapia, por su propia idiosincrasia, presentan jun a serie de características que merecen ser analizadas de manera separada del resto de la Oncología Radioterápica a la hora de afrontar esta epidemia. Aspectos como el momento idóneo para la braquiterapia, la técnica de elección o el empleo de distintas técnicas para anestesia durante los procedimientos son analizadas a la luz den lo que vamos conociendo de COVID-19. Los autores analizan aquellos cánceres en los que la braquiterapia es parte esencial del tratamiento y establecen una serie de recomendaciones con respecto al momento de administración, dosis y fraccionamiento de la braquiterapia:
¿Cuándo administrar la braquiterapia?
- Cáncer de Cérvix:
- La duración total del tratamiento debe ser <8 semanas.
- La radioterapia debe comenzar idealmente a las 4-6 semanas después de la cirugía, y no más allá de las 12 semanas,
- Cáncer de Endometrio:
- En el caso de braquiterapia exclusiva sobre cúpula vaginal, el tratamiento debe administrarse idealmente antes de <8 semanas después de la cirugía, y no no más de las 12 semanas.
- Cáncer de Mama:
- En el caso de la irradiación parcial acelerada de la mama (APBI), independientemente de que se realice con braquiterapia o radioterapia externa, el tratamiento no debe retrasarse más de 12 semanas tras la cirugía.
- Cáncer de Próstata:
- En pacientes con tumores de riesgo bajo o intermedio, y en el contexto de la epidemia COVID-19, el tratamiento puede ser pospuestos 3-6 meses.
- En pacientes con tumores considerados como de alto riesgo, emplear bloqueo androgénico durante 3-8 meses es una alternativa válida.
- Para pacientes tratados mediante esquemas combinados la braquiterapia debe administrarse a las 2-4 semanas después de la finalización la radioterapia externa.
¿Cómo emplear anestesia en procedimientos de braquiterapia?
Los autores repasan la necesidad de procedimientos de anestesia en cada tipo de aplicación de braquiterapia planteando una serie de recomendaciones generales:
- Evitar en lo posible realizar anestesia general
- Emplear técnicas de anestesia epidural, troncular, bloqueos nerviosos selectivos o anestesia local (incluso tópica si es posible)
- Evitar procedimientos que requieran empleo de ventiladores/respiradores en los pacientes por alto riesgo de generar aerosoles
- En caso de precisar sedación más profunda, se recomienda utilizar mascarilla laríngea antes que intubación oro-traqueal
- Proteger al personal durante el procedimiento vistiendo todos EPIs
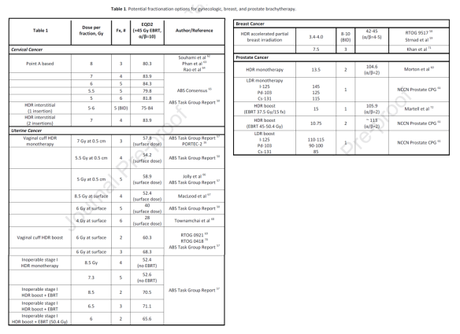
GLIOMAS MALIGNOS
Los autores de este trabajo, oncólogos y neurocirujanos del MDACC, comienzan sus recomendaciones para el manejo de pacientes con gliomas de alto grado recordando que minimizar el riesgo de exposición de pacientes y personal es clave en la pandemia COVID19 que atravesamos. Por ello, los autores analizan como poder incorporar los principios de radioterapia R.A.D.S. sugeridos durante la pandemia al tratamiento de los pacientes con glioblastoma multiforme, estableciendo en qué casos y a qué pacientes puede ofrecerse un esquema convencional, un esquema hipofraccionado o la abstención de radioterapia., en función tanto de su edad, presencia de comorbilidades asociadas y/o características de presentación del tumor.
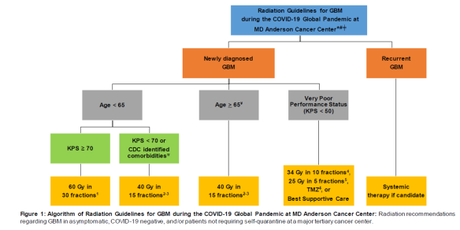
TUMORES HEMATOLÓGICOS
En esta revisión los autores, miembros del Grupo Internacional de Oncología Radioterápica para Linfomas (International Lymphoma Radiation Oncology Group, ILROG) analizan los condicionantes que la pandemia CPOVID-19 impone para el tratamiento de los linfomas y otras enfermedades hematológicas. De nuevo, como previamente han planteado otros grupos de trabajo, se barajan las alternativas R.A.D.S.:
- Considerar omitir radioterapia: cuando el riesgo derivado de infección por COVID-19 supere el esperable por la radioterapia (pacientes de más de 60 años y/o con comorbilidades graves):
- Radioterapia paliativa, cuando exista una alternativa válida y eficaz
- Linfomas de bajo grado muy localizados y completamente extirpados (linfoma folicular, de la zona marginal, linfoma cutáneo B)
- Linfoma Hodgkin variante predominio linfocítico nodular localizado completamente extirpado
- Radioterapia de consolidación en linfoma difuso de células B grandes (DLBCL) / linfoma no Hodgkin agresivo que alcanzan remisión completa completa con quimioterapia estándar.
Sin embargo, si fuera necesario administrar más ciclos de los estándar para alcanzar la respuesta completa, el riesgo de inmunosupresión asociada a la quimioterapia no compensaría el “ahorro” de radioterapia.
- Considerar retrasar radioterapia: cuando no existe (o muy bajo) riesgo en el retraso en la administración:
- Linfomas de bajo grado asintomáticos
- Linfoma Hodgkin variante predominio linfocítico nodular localizado
- Radioterapia paliativa en pacientes estables o paucisintomáticos con linfomas de bajo grado
- Pacientes que desarrollan infección COVID-19 antes de iniciar la radioterapia, hasta que la misma se resuelva
- Considerar acortar la radioterapia: valorar emplear esquemas hipofraccionados
- A diferencia de otros muchos tumores, en los que el hipofraccionamiento se ha mostrado no sólo como una manera de acortar la duración total del tratamiento sino como un mecanismo de aumentar la eficacia de acuerdo a los conocimientos radiobiológicos, en los linfomas los datos disponibles sugieren valores de α/β = 10, otorgando menor valora al empleo de hipofraccionamiento por mayor riesgo de aumentar también posibles complicaciones agudas y/o tardías. No obstante, el empleo de técnicas modernas de radioterapia puede, hasta cierto punto, minimizar estos riesgos al aumentar la precisión y seguridad en los tratamientos, permitiendo mediante el empleo combinado de herramientas de IMRT/VMAT/IGRT acortar la duración total de los tratamientos aumentando la dosis por fracción. Y aunque los esquemas que proponen los autores no tienen el peso del hipofraccionamiento en otros cánceres, que cuentan con numerosos estudios prospectivos y aleatorizados que los avalan, son una opción que puede considerarse con las debidas precauciones en el contexto actual.
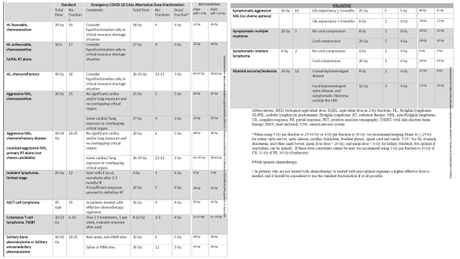
TUMORES DEL TRACTO GASTROINTESTINAL
En este documento de consenso elaborado por expertos de distintos países en tumores del tracto gastrointestinal, se recomiendan esquemas que pueden ser útiles para el tratamiento de pacientes en la epidemia de COVID-19 atendiendo tanto a la diferente localización tumoral como a las características que puedan presentar los pacientes, y siempre teniendo presente minimizar la exposición de pacientes y profesionales como medio de reducir el riesgo de contagio bidireccional. La revisión está ordenada por localizaciones tumorales y, dentro de cada una de ellas, de acuerdo al estadio al diagnóstico (precoz, avanzado, paliativo)
MISCELÁNEA
La pandemia de COVID-19 está desafiando la Oncología Radioterápica moderna y la comunicación entre especialistas de distintos países, de distintas sociedades y entre distintos departamentos, puede ayudar a enfrentar el desafío. Los autores exponen las recomendaciones que diferentes hospitales alemanes de primer nivel hacen para optimizar la radioterapia de distintos tumores durante la epidemia de COVID-19.

ó“Soporta y persiste; el dolor presente ha de serte de provecho en mejor ocasión”
Ovidio (Publio Ovidio Nasón), poeta romano (43 a.C. – 17 d.C.)
