Hoy retomamos de nuevo la tercera y última parte de la saga sobre anticoncepción. Si recordamos brevemente los dos post anteriores, la clasificación de los métodos anticonceptivos era la siguiente:
- Naturales
- Químicos
- De barrera
- Hormonales
- Mecánicos
- Quirúrgicos
En el primer post habíamos investigado sobre los naturales y los químicos, y en el segundo sobre los de barrera y los hormonales. Por tanto, vamos a abordar en el siguiente post los de tipo mecánico y quirúrgico. Antes de continuar, haré un apunte sobre la clasificación, pues algunos autores entienden la categoría de métodos mecánicos como de barrera, sin embargo a mi me parece más correcto denominar así a los dispositivos intrauterinos.
Mecánicos:
Se centran en la Anticoncepción Intrauterina, y su acción principal consiste en impedir la fecundación , y en menor medida la implantación del cigoto en el útero.
En este punto he de añadir que no existe evidencia científica 100% concluyente sobre cuál es el mecanismo de acción que siguen los DIUs. Se puede aproximar cómo llevan a cabo su acción, especialmente en el caso de los inertes y liberadores de iones, gracias a estudios generalmente de cohortes o casos/controles. Según unas declaraciones de la OMS, es improbable que la eficacia anticonceptiva de los DIUs sea principal o exclusivamente resultado de su capacidad de interferir con la implantación del cigoto en el útero.
El primer DIU nace en 1928, cuando el Dr. Gräfemberg construyó…
Click To Tweet
La historia del DIU se remonta a principios del siglo XX, cuando el ginecólogo Ernst Gräfemberg, conocido por sus estudios sobre el punto Gräfemberg (o punto G) y la eyaculación femenina, crea en 1928 el primer dispositivo intrauterino a partir de unos anillos metálicos. Desde entonces el DIU ha ido evolucionando y mejorando hasta llegar a nuestros días.
Se inserta en la cavidad uterina por vía vaginal, atravesando el cérvix. Contiene dos hilos que quedan expuestos en el interior de la vagina para su posterior extracción, pero que no resultan un impedimento para las relaciones sexuales. Ninguno de estos dispositivos, ni siquiera los hormonados que vamos a ver a continuación, tienen impedimento para su utilización durante el periodo de lactancia. Tiene una tasa de embarazo anual con rangos de 1 a 0.1%, lo que los convierte en uno de los métodos anticonceptivos más eficaces. Es completamente reversible, prácticamente desde el momento de su extracción.
Sin embargo no protege a la usuaria frete a ETS, lo que lo convierte en un método nada recomendable en relaciones sexuales de riesgo.
Existen tres tipos de dispositivos intrauterinos:
- Dispositivo intrauterino inerte: consiste en insertar una estructura en el útero para impedir la fecundación del cigoto mediante una reacción inflamatoria endotelial (cuerpo extraño) que genera un medio hostil e impide el paso de los espermatozoides. No liberan ninguna sustancia. Corresponden a los antecesores de los DIUs contemporáneos, por lo que en la actualidad están en desuso.
- Dispositivo intrauterino de cobre: la acción anticonceptiva, además de sumarse a la reacción inflamatoria endotelial, se centra en la liberación de iones cobre que generan una acción espermicida. Es un sistema al que puede asociarse otro elemento además del cobre (bien plata u oro). Su mecanismo es dosis-dependiente, es decir, a mayor carga de cobre, mayor acción espermicida, empleandose generalmente cargas de cobre mayores a 300mm2 (alta carga). Aquí incluso algunos autores realizan una subclasificación, pues existe una segunda y tercera generación en la creación de DIUs con carga de cobre, los primeros corresponden a los de baja carga, y los segundos a los de alta. Son muy seguros y se encuentran entre las opciones anticonceptivas más eficaces, con una tasa de embarazo anual inferior al 1% con DIUs de alta carga. El más ampliamente usado, y aprobado por la FDA (Food and Drug Administration) es el T380A (T-Cu), con una duración de efectividad de 10 años aproximadamente. Os adjunto un enlace con el protocolo para su inserción aquí.

- Dispositivo intrauterino liberador de hormonas: su eficacia es, si cabe mayor que la de los T-Cu, pues además de la reacción inflamatoria endotelial, este dispositivo libera hormonas que impiden la unión del espermatozoide con el óvulo, y en algunos casos, incluso la ovulación en sí. Es un método a medio camino entre los métodos mecánicos y los hormonales. Los más utilizados y aprobados por la FDA son lo que emplean un progestágeno llamado Levonorgestrel, la misma hormona que se emplea en la píldora postcoital. El levonorgestrel actúa espesando el moco cervical, lo que dificulta el paso de los espermatozoides a través del útero, además de inhibir la proliferación endometrial. Inhibe la motilidad y funcionalidad espermáticas, impidiendo realizar con éxito el recorrido por el útero y las trompas y así evitando la fertilización. A esto se ha de añadir que según algunos estudios esta hormona ha demostrado inhibir la ovulación en el 50% de los casos. Se le considera uno de los métodos anticonceptivos más efectivos, con tasas de embarazo/año del 0,16%. Su efectividad puede deberse a que no necesita manipulación para su colocación cada vez que la mujer quiera mantener relaciones sexuales (pues es colocado por un profesional), y que la duración de su acción se mide en años, y no en semanas o meses.
Todos los dispositivos comparten también el padecimiento por parte de la usuaria de unos efectos secundarios habituales como:
- Cambios en el patrón menstrual.
- Sangrado vaginal más abundante y/o durante más tiempo.
- Sangrado intermenstrual (entre periodos)
- Dismenorrea (cólico derivado de la menstruación).
Sin embargo, es cierto que en el caso del DIU con levonorgestrel la dismenorrea y los sangrados intermenstruales no son un efecto adverso reconocible, y lo que es mejor, además se ha asociado a una disminución en el riesgo de embarazo ectópico así como también en el de cáncer endometrial.
Las contraindicaciones absolutas para todos los tipos de DIUs son las siguientes:
- Sospecha o confirmación de que la mujer está embarazada
- Sufrir una hemorragia genital sin filiar (sin identificar la causa que la provocó)
- Infección genital aguda, una vez resuelta podrá llevarlo sin problema
- Distorsiones severas de la cavidad uterina o cervical, congénitas o adquiridas.
- Endometritis postparto
- Neoplasia genital, excluyendo el cáncer de mama
En este punto he encontrado alguna bibliografía no muy actual que recoge la nuliparidad como contraindicación, y de hecho muchos profesionales no lo consideran una opción si la mujer no es multipara. No obstante, en la actualidad se concluye que la nuliparidad no es una contraindicación, pues el uso de DIUs no afecta a la fertilidad posterior
Quirúrgicos:
En este grupo se engloban los métodos anticonceptivos irreversibles o de esterilización. No son de primera elección en la planificación familiar puesto que entrañan una decisión muy importante en la vida del usuario, ya que jamás podrá ejercer de nuevo la paternidad. Como bien expone el título, gran parte de estos métodos precisan de una intervención quirúrgica, sin embargo existen algunos que se ejecutan sin necesidad de pasar por cirugía. Si es cierto que, en la actualidad, y gracias a los grandes avances que ha sufrido la medicina en el último siglo, el usuario que desea una esterilización no necesita pasar por una gran cirugía tipo laparotomia, pues por laparoscopia e incluso minilaparotomía la operación está resuelta. Con cirugía mayor ambulatoria (CMA) y en multitud de ocasiones empleando incluso anestesia local, la operación se realiza con éxito. Al ser un método irreversible, es necesario que los usuarios que quieran someterse a este procedimiento firmen un consentimiento informado previo a la intervención. Este método ha sido empleado en ciertas ocasiones para prevenir la transmisión de enfermedades hereditarias o bajo una autorización expresa judicial, en caso de que el usuario sea deficiente psíquico.
La esterilización suele llevarse a cabo mediante CMA
Click To Tweet
Tanto en el hombre como en la mujer se puede realizar la esterilización, pero evidentemente no se sigue la misma vía quirúrgica, dado que los órganos sexuales son anatómicamente distintos. Por tanto, debemos hacer una diferenciación entre:
Esterilización masculina:
- Vasectomía: cirugía consistente en interrumpir, mediante cauterización o ligadura, los conductos deferentes para evitar que el esperma acceda a los conductos eyaculadores y se asocie al semen. El varón sigue generando espermatozoides porque los testículos permanecen intactos, y sigue eyaculando, sin embargo su semen es carente de espermatozoides y no puede fecundar un óvulo. Gracias a los nuevos avances en medicina, se estima que un 40% de las vasectomías están pudiendo ser revertidas si el usuario así lo desea (depende generalmente de cuántos conductos deferentes hayan sido destruidos). Tras la cirugía, el varón debe emplear otro método anticonceptivo hasta dar negativo en un espermiograma, generalmente durante 3 meses. Tiene una tasa de efectividad de entre el 96 y el 99’9%. Las contraindicaciones generales de la vasectomía son:
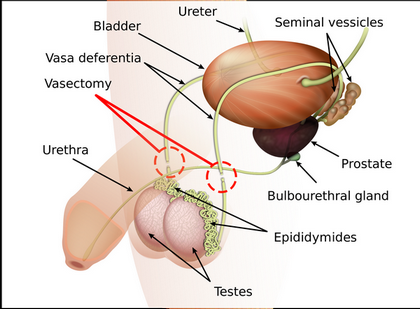
- Infección genital en el momento de la intervención.
- Tratamientos con anticoagulante de forma crónica.
- Imposibilidad para palpar los dos conductos deferentes a través de la pared del escroto (varicocele,
hidrocele). - Cirugías previas del saco escrotal
Esterilización femenina:
Existen dos posibilidades para realizar la esterilización en la mujer:
- Ligadura tubárica: se evita la unión del óvulo y el espermatozoide mediante ligadura o coagulación de las trompas de Falopio, sin sufrir alteraciones en el resto de las funciones del aparato reproductor.Para llevar a cabo la ligadura tubárica, generalmente se realizan dos tipos de cirugía:Por minilaparotomía: pequeña incisión en el abdomen por la que se extraen las trompas de Falopio para cortarlas.
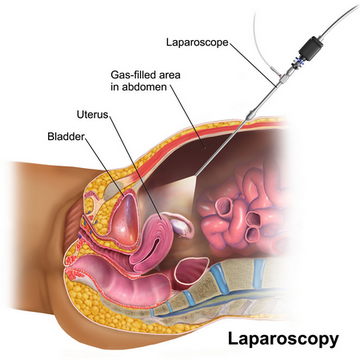
- Por laparoscopia: pequeña incisión en el abdomen por la que se inserta un tubo largo y fino con una lente, a través de una pequeña incisión. Mediante este tubo se puede monitorizar la cirugía para seccionar las trompas.
Las contraindicaciones de la ligadura tubárica son:
- Embarazo
- Enfermedad Pélvica Inflamatoria activa
- Situación clínica que contraindique la cirugía
- Implante histeroscópico: consiste en la inserción por vía vaginal de un dispositivo flexible de pequeño tamaño denominado microinserto en cada una de las trompas de Falopio. Es posible realizar esta cirugia bajo anestesia local. Tras la intervención, el tejido epitelial que recubre las trompas crece en el interior de los microinsertos, bloqueándolas e impidiendo el paso de los espermatozoides.
Las tasas de efectividad de la esterilización femenina se sitúan en el 99’8%. Las complicaciones de ambas son las típicas derivadas de una cirugía: hemorragias, fiebre, infección, perforación de órganos anexos, etc.
Como prometí en el anterior post de anticoncepción, vamos a ver muy brevemente qué es el Índice de Pearl y con esto terminamos los métodos anticonceptivos completamente.
Según la Sociedad Española de contracepción (SEC), el Indice de Pearl se define como el número de embarazos que presentarían teóricamente 100 mujeres que utilizaran el mismo método anticonceptivo durante un año. Se deben de considerar dos parámetros cuando se evalúa un método anticonceptivo bajo el índice de pearl: la eficacia teórica, siempre basada en condiciones ideales, y la eficacia real, obtenida mediante estudios en los que se puede observar el factor humano en los errores de aplicación del método.
Y esto es todo respecto a la anticoncepción, nos vemos la semana que viene, y ya sabéis, relaciones sexuales siempre con protección, asesorad bien a vuestros pacientes, especialmente en la adolescencia aunque sea una tema tabú. ¡La información es poder!
Pulsa sobre la imagen para ver en grande.
Bibliografía:
- Protocolo de anticoncepción intrauterina. Sociedad Española de Ginecología y Obstetricia. Conferencia de Consenso sobre Anticoncepción Intrauterina. Alicante 2006.
- Martínez Benavides, M; Navalón Bonal, Z; Labrador Baena, R. Anticoncepción Intrauterina. Protocolos SEGO/SEC. Consultado el día 20 de julio de 2015. Disponible en: http://sec.es/descargas/PS_Anticoncepcion_intrauterina.pdf
- Vargas Mora, S; Estrada Rodríguez, C. Anticoncepción con dispositivo intrauterino. Revista médica de Costa Rica y Centroamérica LXX (606) 2013. págs: 227-231. Consultado el día 20 de julio del 2015. Disponible en: http://www.medigraphic.com/pdfs/revmedcoscen/rmc-2013/rmc132f.pdf
- Gräfenberg, E. The Role of Urethra in female Orgasm. International Journal of Sexology. 1950. p 3. págs: 145 – 149
- K4Health. Family Planning Handbook. Johns Hopkins Bloomberg School of Public Health’s Center for Communication Programs (JHU-CCP). United States Agency for International Development (USAID). Chapter 9-12; págs: 131-210
- Abizanda González, M; Doval Conde, J. L; Toquero de la Torre, F; Vega Martínez, M; Villegas Pablos, M; Zarco Rodríguez, J. Guía de buena práctica clínica en Anticoncepción. Atención Primaria de Calidad. IM&C. Madrid 2005. Págs.: 70-99. Consultado el día 20 de julio del 2015. Disponible en: https://www.cgcom.es/sites/default/files/guia_anticoncepcion.pdf
- Schwarcz, R; Castro, R; Galimberti, D; Martínez, I; García, O; Lomuto, C. et al. Guía para el uso de métodos anticonceptivos. Ministerio de Salud. Argentina Oct. 2002. Págs.: 18-23, 46-47. Consultado el día 20 de julio de 2015. Disponible en: http://www.msal.gov.ar/saludsexual/downloads/guia_de_metodos_anticonceptivos.pdf
- Frenk Mora, J; Ruelas Barajas, E; Tapia Conyer, R; de León-May, Mª E; González Pier, E; Lomelín Cornejo, G. et al. Introducción a los métodos anticonceptivos: Información general. Secretaría de Salud. México Nov. 2002. Págs.: 55-62. Consultado el día 20 de julio de 2015. Disponible en: http://www.salud.gob.mx/unidades/cdi/documentos/DOCSAL7202.pdf
Photo by Qiao’s Pathology (Art and Science in Medicine)
Photos by CCommons wikimedia
Photo by kirilpipo
Photo by @biospa
Photo by C0n La Mujer Bayern

