“Tales momentos ocurren a lo sumo unas pocas veces al mes, normalmente cuando menos lo espero.
Diagnóstico de un niño con enfermedad de Crohn
Aunque se ha reducido en las últimas décadas, el problema del retraso en el diagnóstico de la EII-P persiste en el siglo XXI. Un excesivo retraso diagnóstico puede condicionar un peor pronóstico evolutivo de la patología intestinal (extensión de las lesiones, formas estenosantes o penetrantes), de la afectación nutricional y del crecimiento. Según los datos del registro pediátrico germano-austriaco, el tiempo medio de diagnóstico fue de 5 meses para la EC y de 3 para la CU. En un 25% de los casos fue de 8 meses o más. En el registro italiano de EII-P se situó de media entre los 6 y los 10 meses(4). En nuestro país el diagnóstico de la EII-P ha aumentado en los últimos años, como ha puesto de manifiesto el registro pediátrico de hospitales españoles (registro SPIRIT, Martin de Carpi y col. pendiente de publicación). Ello justifica intervenciones activas para su mejor reconocimiento en los distintos niveles asistenciales. El retraso diagnóstico incluye el tiempo desde la aparición de los síntomas a la derivación al especialista (influyen factores del paciente y del médico que inicialmente le atiende) y también el tiempo posterior hasta la realización de la endoscopia (lista de espera, organización interna, etc.).
Atención Primaria
En Atención Primaria la sospecha de EII se debe enfocar por la vía de la identificación de síntomas y signos de alarma digestivos o extradigestivos. En España, la Atención Primaria está en la mayoría de los casos cubierta por pediatras de formación MIR, pero en algunas zonas lo está por médicos generales que no sospechan la enfermedad por su rareza en el niño. Un grado de alerta diagnóstica creciente debe ser mantenido tanto en presencia de síntomas digestivos como extraintestinales o atípicos, sobre todo en la enfermedad de Crohn (EC), especialmente el retraso de talla. Los niños más pequeños, con EC de intestino delgado, o que no tienen diarrea o sangrado rectal se diagnostican más tarde.
En este sentido es imprescindible la colaboración entre Atención Primaria y especializada tanto para disminuir las derivaciones innecesarias de patología funcional digestiva como para mejorar la identificación precoz de enfermedades orgánicas. Un ejemplo de ello es la creación del grupo Gastro Sur-oeste en la Comunidad de Madrid formado por pediatras de atención primaria (AP) y especializada (AE) para la elaboración de protocolos conjuntos y criterios de derivación adecuados de la patología digestiva más frecuente, que viene colaborando desde hace más de 5 años con buenos resultados. No existen métodos de cribado analíticos de la enfermedad por lo que la historia clínica y exploración física son las herramientas principales de este esquema junto a la realización de exploraciones complementarias ajustadas: hemograma, reactantes de fase aguda (VSG, PCR), bioquímica con albúmina y cultivos de heces. La serología (ASCA, pANCA y otros) no ofrece ventajas en este contexto por su baja sensibilidad y no supera en rendimiento a los anteriores.
Los marcadores fecales como la calprotectina tampoco se recomiendan en este nivel asistencial por su elevación en otras patologías inflamatorias más frecuentes en AP (baja probabilidad pre-test de la EII).
La diarrea con sangre de más de una semana de evolución con o sin coprocultivo positivo debe derivarse a AE.
Atención especializada
En la AE, deben implementarse en los servicios de Pediatría mecanismos de alerta en forma de sesiones de formación entre residentes o sesiones teóricas y de casos clínicos de todo el servicio, actualización de métodos diagnósticos, colaboración con servicios de endocrinología, reumatología infantil etc. para estudiar casos de debut extraintestinal de la enfermedad. Como ejemplo, las sacroileítis seronegativas, las artritis asimétricas o las pauciarticulares que no mejoran con tratamiento antiinflamatorio y con reactantes elevados son sospechosas de EII.
Los pacientes con retraso de crecimiento por EII sin síntomas digestivos (raros) suelen tener edad ósea y pubertad retrasada con índice de masa corporal baja. Otros ejemplos son la presencia de tromboembolismo con estudio hematológico negativo, la pancreatitis idiopática o la colangitis esclerosante primaria.
En el ámbito de la AE ante la sospecha de EII, además de las herramientas diagnósticas clínicas y analítica básica, deben incluirse la serología (en combinación o paneles serológicos de varios anticuerpos) para la distinción entre colitis ulcerosa (CU) y EC y los marcadores fecales (mayor probabilidad pre-test), junto a métodos inicialmente no invasivos como la ecografía o los leucocitos marcados para la selección de pacientes que deben someterse a endoscopia. Los criterios de Oporto establecieron en 2005 la importancia de la gastroscopia y de la ileocolonoscopia con la toma seriada de biopsias aun en zonas sin lesiones macroscópicas, como el mejor método inicial de estudio de la EII porque juntas ofrecen un mayor rendimiento diagnóstico.
En el registro EUROKIDS de la EPSGHAN el rendimiento de ambas pruebas en el diagnóstico de la EC fue del 7.5 para la endoscopia alta y 13% para la ileoscopia. La endoscopia se podrá emplear después para comprobar la eficacia del tratamiento, la realización de procedimientos o el cribado del cáncer colorrectal en casos de larga evolución. El estudio del intestino delgado debe hacerse en todos los casos de EC y en casos de EII-noC, preferentemente con RMN intestinal con gadolinio por su mejor rendimiento y ausencia de radiación en relación al clásico tránsito intestinal con bario.
Deben considerase protocolos de ahorro de radiación en los pacientes más problemáticos. Otras técnicas de imagen en aumento son la ecografía con medición de flujos en pared intestinal, la capsuloendoscopia, útil y segura incluso en niños muy pequeños o en pacientes con estudios radiológicos negativos pero con fallo de crecimiento persistente. La retención de la cápsula es más probable en casos de larga evolución que en las fases iniciales del diagnóstico. Todas ellas son pruebas no invasivas e idóneas para el paciente pediátrico. Otros test a valorar en casos especiales pueden ser el PET o la enteroscopia, con poca experiencia aún en pediatría.
Mejoras en la asistencia
Así, es recomendable que la asistencia del paciente pediátrico con EII sea realizada en centros terciarios, especialmente para los pacientes complejos a los que bebe ofrecerse de entrada no sólo soporte médico-quirúrgico sino también nutricional o psicológico, evitando el empleo excesivo de exploraciones radiológicas radiantes, hospitalizaciones innecesarias y optimizando los recursos terapéuticos. Los pacientes deben tener un médico de referencia en el que confiar, con accesibilidad fácil (teléfono, e-mail), que ofrezca una información correcta y adecuada al entendimiento del paciente y su familia y justifique claramente los beneficios y riesgos de cada intervención diagnóstica o terapéutica, que disponga del tiempo necesario, creando en los hospitales con más número de pacientes una agenda de consulta específica que coordine con la enfermería, servicios centrales y otros especialistas la asistencia de estos pacientes.
La historia clínica debe incluir una clasificación adecuada de la enfermedad (clasificación de París) con un listado de factores de riesgo potenciales de mala evolución (extensión, localización, serologías, medicación utilizada, fallo de crecimiento, en el futuro quizá datos genéticos, etc.). La información sobre riesgo estadístico debe ser comprensible y adecuada. Siegel y colaboradores en un interesante estudio utilizan un innovador método en este contexto, como es el análisis dinámico de sistemas, que permite plasmar en un simple gráfico las posibilidades de evolución con o sin determinado tratamiento, tras introducir en un software determinadas variables del paciente. Ello facilita las decisiones terapéuticas compartidas, que en algunos casos o con determinados pacientes pueden ser útiles, ajustadas a las expectativas de médico y enfermo o familia. La EC y la CU son muy complejas y las decisiones deben individualizarse en cada caso.
A ser la EII en el niño y adolescente, además, de muy larga evolución deben considerarse aspectos preventivos tanto a corto como a largo plazo como la dosis acumulada de radiación ya comentada, la osteoporosis en la EC o el cáncer de colon en la CU.
Junto a métodos tradicionales de formación continuada, la participación de los gastroenterólogos infantiles en estudios colectivos, multicéntricos, a nivel nacional con la creación de registros pediátricos y una red activa de centros especializados en el manejo de la EII-P, podrá ayudar a identificar mejoras en la calidad de la asistencia y disminuir la variabilidad en los métodos diagnósticos y terapéuticos entre los distintos hospitales de nuestro país. A pesar de la ausencia de evidencia científica en muchos de los recursos empleados en pediatría, hay aspectos que pueden identificarse como objetivos de mejora como pueden ser la valoración del crecimiento, de la nutrición, de la severidad o medidas preventivas como la vacunación antigripal, las revisiones oftalmológicas o la monitorización de la toxicidad por fármacos. Colletti, en un estudio de 246 pacientes pediátricos norteamericanos con EC, apreció una notable variación en las intervenciones diagnósticas, incluidas la medición de la actividad TPMT o la realización de Mantoux antes de tiopurinas o anti-TNF, y en los tratamientos, con dosis subóptimas de medicación o ausencia de intervención nutricional.
Esta publicación forma parte del proyecto de red colaborativa de EEUU para la mejora del manejo de la EII-P que incluye actualmente 24 centros y más de 2.500 pacientes. Recientemente un estudio de 6 centros de esta red ha demostrado que tras la aplicación de una estandarización del manejo y de cambios basados en la evidencia para la mejora del cuidado de la enfermedad crónica, se aprecian avances en los resultados terapéuticos (mejora el porcentaje de sujetos remisión) o un aumento de pacientes con EC sin corticoides.
La asistencia de la EII-P debería incluir a los pacientes cuyo diagnóstico inicial se hace entre 14 y 18 años, que aún no han completado el crecimiento y desarrollo y que no son atendidos por pediatras en el centro de salud al establecer las autoridades el límite de la edad pediátrica en los 14 años. Muchos de ellos son derivados por el médico de familia al especialista de adultos. Por otro lado, es también recomendable la creación de protocolos y consultas específicas para la transición del paciente a las unidades de adultos una vez alcanzada la madurez física y emocional y la independencia en los cuidados.
Una aspiración razonable por parte de los pediatras especializados sería que se reconociesen las especialidades pediátricas como en el resto de Europa y que se estableciesen niveles asistenciales en la atención hospitalaria secundaria o comarcal y terciaria, evitando la dispersión y atomización de pocos casos de EII-P en muchos centros.
Calidad de vida en el niño con EII
“Soy madre de un niño de 12 años al que acaban de diagnosticar de enfermedad de Crohn. Ha pasado un mal verano con mucho dolor y diarrea. Le han puesto cortisona y parece haber mejorado algo aunque está muy irritable y enfadado y no quiere hablar con nosotros. Necesitamos apoyo psicológico porque no sabemos cómo lidiar con los médicos, nos desbordan con información, preguntamos cuándo tenemos que acudir y nos dicen que vayamos cuando tengamos que ir. Necesitamos información más concreta, no quiero ir por bobadas pero tampoco dejar a mi hijo con un asunto grave. No me siento con el apoyo necesario por su parte. Necesito ayuda. Hablar con alguien que sepa lo que estoy contando”.
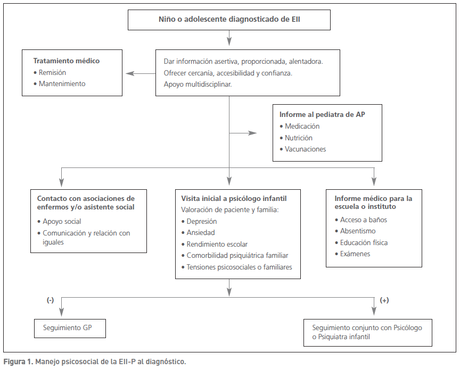
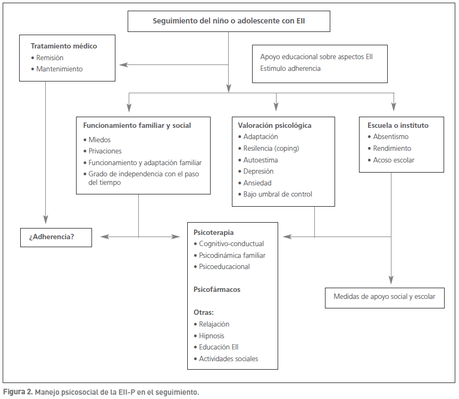
Teniendo en cuenta las diferentes dimensiones de la vida de una persona, la calidad de vida como valoración del bienestar físico, psíquico y social es más representativa de la SALUD que los scores de actividad de la EII. Aunque relacionada con el control de la actividad inflamatoria en la EII, procurar una adecuada calidad de vida debe ser un objetivo para el niño y adolescente desde el diagnóstico. Una enfermedad crónica como la EII-P supone un cambio vital importante para el paciente y su familia, que deben adaptar sus vidas a una situación que los hace diferentes y más vulnerables a problemas psicosociales y de distorsión de la vida familiar. La identificación de dichas vulnerabilidades debe ser considerada por el gastroenterólogo pediátrico como parte del manejo de la enfermedad al diagnóstico y durante el seguimiento diseñando estrategias que se adapten en cada caso a los recursos disponibles (Figura 1 y Figura 2).
La medición de calidad de vida se ha hecho con diversos cuestionarios generales o específicos para la EII-P. El inicial cuestionario IMPACT para niños de 10 a 17 años (33 preguntas sobre áreas física, emocional, funcional, sistémica, acerca de test y tratamientos y de imagen corporal) ha tenido evoluciones hasta el actual IMPACT-III, que utiliza 35 preguntas, a raíz de la modificación holandesa del original canadiense, sustituyendo la escala visual lineal de contestación de 0 a 7 en cada ítem, por 5 casillas con escalas de respuesta. Este cuestionario es útil sobre todo en la realización de estudios clínicos ya que valora sobre todo el estado de salud reciente, relacionado más con la actividad y repercusión cercana de la enfermedad. De difícil aplicación en la rutina clínica, no existe una traducción validada en España. Se precisan por tanto otros test complementarios y métodos de detección de repercusión individual basados en la perspicacia clínica y en la atención multidisciplinar.
Repercusión psicológica de la EII-P
Los niños y los adolescentes están expuestos desde el diagnóstico a tener problemas psicológicos por diversos motivos. Deben asimilar lo que significa una enfermedad crónica, sin una curación definitiva, que cursa en forma de brotes impredecibles, con síntomas limitantes (fatiga, dolor, enfermedad perianal…) o avergonzantes (diarrea, meteorismo…) en el plano social. Ello puede crear reacciones iniciales de tristeza o angustia o por el contrario de rabia y enfado. En algunos casos el retraso de talla y puberal crea inferioridad y baja autoestima, como también por ejemplo los efectos secundarios estéticos y emocionales de los corticoides.
Además, el temor a los estudios diagnósticos analíticos y endoscópicos, las hospitalizaciones, etc. crean también inquietud. La prevalencia de los trastornos depresivos y la ansiedad es variable y ha sido valorada en población americana o escandinava, oscilando en los estudios con mayor número de pacientes entre el 4 y 28%, similar o mayor al de otras enfermedades crónicas pero mayor que en los controles sanos.
Un metaanálisis reciente que incluye 19 estudios con 1.167 pacientes comprueba sin embargo una mayor prevalencia de depresión y ansiedad y otros problemas psicosociales en pacientes con EII-P que en otras enfermedades crónicas. Inicialmente son más frecuentes en los casos que cursan con más severidad y se han correlacionado con el nivel de dolor, diarrea o hipoalbuminemia.
En los casos de buena evolución la prevalencia al año del diagnóstico determinada por encuestas a los pacientes es equivalente a los controles sanos. Los factores de riesgo para que un paciente con EII pueda tener en la evolución problemas psicológicos son diversos y se relacionan con la capacidad de afrontar positivamente la enfermedad (resiliencia), con la autoestima, con el funcionamiento familiar y con factores socio demográficos o propios de la enfermedad, como la severidad. Una actitud positiva hacia el futuro y un control cognitivo de los acontecimientos por parte de los adolescentes se relaciona con mejor calidad de vida.
Se han relacionado también como factores de riesgo los eventos vitales estresantes, la depresión materna (mayor implicación de la madres en la responsabilidad de los cuidados), los problemas familiares (separación, etc.), la edad, (más frecuentes en el adolescente que en el niño de corta edad) o el uso de corticoides. Se ha descrito peor autoestima, más problemas de internalización y peores índices de calidad de vida en varones adolescentes.
Las mujeres se preocupan más por la autoimagen y relaciones con otros. Padres y pacientes a veces valoran de forma diferente la repercusión de la enfermedad. Los padres de adolescentes finlandeses con EII en general perciben más problemas emocionales, cognitivos y de aptitudes sociales (p<0 .001="" a="" con="" contraste="" controles="" cuyos="" depresivos="" eii="" emocionales.="" en="" lo="" los="" m="" nbsp="" p="" pacientes="" percibido="" por="" problemas="" propios="" que="" refieren="" resultados="" s="" salvo="" sanos="" severa="" similares="" son="" sujetos="" y="">Esta mejor autopercepción de los propios pacientes quizá refleja unos eficaces mecanismos de afrontamiento o de tolerancia de la enfermedad.
Al diagnóstico lo ideal sería una valoración psicológica como parte de la atención integral del niño, valorando factores de riesgo personales o familiares y ayudando a la asimilación de la enfermedad por el paciente y su entorno .
Probablemente una intervención precoz en lo psicosocial pueda prevenir futuras anomalías al reducir el estrés y sus repercusiones. Cada vez se abre más la posibilidad de una influencia bidireccional entre estrés, sistema hipotálamo hipofisario adrenal y autonómico y actividad inflamatoria.
En la práctica, cada unidad de gastroenterología deberá adaptarse a sus medios, pero es básico establecer, de entrada, una buena alianza con el paciente y su familia, dando confianza, una información asertiva, comprensible y esperanzadora, ofreciendo una accesibilidad a los servicios médicos que aporte tranquilidad y seguridad (evitando en lo posible que el paciente acuda a urgencias, especialmente los de más de 14 años que suelen derivarse a urgencias de adultos).
Debe realizarse un informe para el pediatra de AP que facilite el seguimiento conjunto en algunos aspectos. La información es básica y muchos pacientes se quejan de una información inadecuada o insuficiente, lo que se ha relacionado con peores índices de calidad de vida. La información y educación durante el seguimiento son importantes para facilitar la progresiva autonomía del adolescente de cara a la transición.
En las unidades de gastroenterología pediátrica el personal de enfermería puede jugar un papel clave en la coordinación de la asistencia médica y psicosocial, reducción del número de visitas, educación sanitaria (favoreciendo el manejo por el niño y la familia) control de la adherencia, medicaciones ambulatorias o cuidado de ostomías.
En caso necesario, si se identifican rasgos o perfiles negativos, se propondrá al paciente y familia un seguimiento en las consultas de psiquiatría desde el inicio (Figura 1). El gastroenterólogo pediátrico intentará identificar en sus consultas pacientes con síntomas que pueden precisar psicoterapia, en especial bajo ánimo, baja autoestima, trastornos del sueño, ausencias escolares, retraimiento social, problemas o discusiones familiares frecuentes o alto nivel de estrés. También se ha considerado que los pacientes con corticoides deben ser evaluados en busca de signos depresivos.
La psicoterapia debe ser considerada una medida básica para el manejo de la EII-P en los casos necesarios, sobre todo los que cursan con más refractariedad o complicaciones. Como en otras enfermedades crónicas, debe incluirse en ella a la familia, ya que es pieza básica para desarrollar mecanismos de afrontamiento positivo y hacia la que el adolescente suele mostrar sensaciones ambivalentes (de necesidad de independencia y también de protección).
A veces también los hermanos de pacientes con EII sufren indirectamente limitaciones o tienen problemas de conducta.
Los estudios de metaanálisis sobre la eficacia de la psicoterapia no demuestran explícitamente beneficios en general en el curso de la enfermedad, si bien se abre la posibilidad de su utilidad en subgrupos de pacientes. Aunque no existen pruebas de que la psicoterapia mejore la evolución de la actividad intestinal en el adolescente, sí mejora la percepción de control de la enfermedad y el ánimo, mejora el interés por actividades dentro de sus limitaciones y, en todo caso, parece fundamental actuar pronto, por la mayor flexibilidad conductual y de asimilación de métodos positivos de afrontamiento en este grupo de edad. Pueden emplearse otros métodos de tratamiento psicológico o psiquiátrico desde la relajación o hipnosis a los psicofármacos.
Repercusión social de la EII-P
La EII-P puede provocar dificultades sociales que van inevitablemente unidas a la psicológicas. Sentirse diferente y limitado por la EII provoca retracciones sociales (no pasar la noche en casas de amigos o familiares, no hacer viajes o salidas escolares, no ir al cine o con amigos, no participar en deportes, etc.) muy negativas para el adolescente, que busca pertenencia y aceptación entre sus compañeros como parte de su desarrollo e independencia. Los padres de niños y adolescentes norteamericanos con EII perciben más problemas sociales que los de los controles sanos (22% vs 2%), tienen menos amigos cercanos y participan en menos actividades organizadas, con mucha más relevancia en los adolescentes que los niños más pequeños.
Especialmente, como en otras enfermedades crónicas, la EII-P afecta a la vida escolar donde el absentismo, influido tanto por síntomas físicos como psicológicos, puede provocar fracaso académico y pérdida de posibilidades futuras para el paciente. En un estudio de 92 adolescentes de 11-17 años (50 con EII y 42 controles sanos) mediante un cuestionario de función psicosocial y escolar, también entregado a los padres, y contrastado con fichas de ausencia escolar, ha mostrado que en niños norteamericanos los problemas psicológicos se relacionan con el absentismo, el nivel académico alcanzado con la renta, y la situación marital de los padres y los síntomas somáticos con la calidad de vida escolar. Influyen menos los factores propios de la enfermedad.
Así, parece lógico fomentar la ayuda psicológica para los pacientes con problemas, especialmente síntomas de internalización (depresión, ansiedad) de cara a mejorar el absentismo escolar y facilitar logros académicos y sociales. Por otro lado, en otro estudio de 64 niños entre 5 y 17 años un 50 % creían que sus profesores no conocían la EC o les era indiferente.
Estos resultados aconsejan que en la visita inicial podría ser útil hacer un informe o carta dirigida a la escuela que explique la enfermedad, su evolución y sus síntomas, facilitando el manejo de determinados aspectos como el acceso a baños, la imprevisibilidad de las ausencias, los exámenes o la actividad física. .
En otro sentido, debe facilitarse y recomendarse el contacto con grupos de apoyo como asociaciones de enfermos (ACCU España: www.accuespaña.es) que facilitan información diversa en la web o con edición de revista impresa, actividades lúdicas, de convivencia o científicas, participación en foros y redes sociales de enfermos. Se facilita así ayuda personal y administrativa muy útil para la adaptación a la enfermedad.
Se echa en falta una asociación de padres de pacientes con EII como en otros países.
Recientemente se ha creado en la red social APTIC, dirigida a asociaciones de pacientes de enfermedades pediátricas, una comunidad dedicada al entorno de niños y adolescentes con EII (www.accucatalunya.es).
Algunos centros como el Hospital San Joan de Deu de Barcelona organiza encuentros con padres y asociaciones de enfermos y campos de actividades lúdicas para niños con EII. En un campamento de verano organizado por la Fundación Americana de Crohn y Colitis (www.ccfa.org), utilizando el cuestionario IMPACT-II de calidad de vida y el inventario STAIC de valoración de ansiedad antes y después del mismo, demostró mejoras en la calidad de vida en los participantes sobre todo en las áreas intestinal, social y de tratamientos. También se ha demostrado en niños húngaros con otras enfermedades crónicas.
Adherencia
La adherencia al tratamiento es una dimensión importante de los cuidados médicos. En el caso de la EII y de otras enfermedades crónicas la adolescencia es una edad de riesgo para el cumplimiento terapéutico por ser una etapa de rebeldía y búsqueda de autonomía que hace independiente al paciente en su medicación sin la responsabilidad directa de los padres. Se han referido porcentajes de incumplimiento elevados, entre el 38 y 66% por métodos objetivos (recuento de cápsulas, métodos analíticos).
En general los pacientes de más larga evolución y que se encuentran mejor, tomar un número elevado de cápsulas varias veces al día, la interferencia con actividades, los efectos adversos u otros pueden ser factores asociados a un mayor incumplimiento. Si bien la toma de medicación habitual puede dificultar la vida social, las consecuencias de incumplimiento a las tiopurinas son percibidas por los pacientes como de peor repercusión en el área física de los cuestionarios IMPACT de calidad de vida.
Los niños con problemas psicosociales están expuestos a un mayor incumplimiento terapéutico. Por ello la valoración y el tratamiento de los mismos debe estar unida a la mejora de la adherencia, clave para evitar un peor curso de la enfermedad .
Las estrategias para favorecer la adherencia pueden incluir alguna de las siguientes: simplificar los tratamientos en la medida de lo posible, flexibilizarlos, modificarlos si hay efectos adversos, dar instrucciones sencillas y claras, mantener una comunicación fluida y directa acerca de preocupaciones sobre efectos adversos e identificar problemas psicosociales.
Es muy importante explicar de forma clara lo que significa el concepto de mantenimiento tanto a su inicio como, sobre todo, durante el seguimiento cuando el paciente se encuentra bien. Para su reconocimiento en las entrevistas clínicas parece más eficaz preguntar por el grado de implicación del adolescente con su medicación que el hacerle recordar la toma de medicación diaria en la última semana. Hay una clara relación entre el grado de implicación y el incumplimiento.
Este aspecto es un punto clave también en el proceso de transición a las unidades de adultos.

