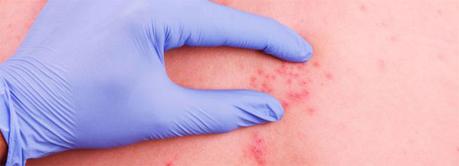
El herpes zóster es una enfermedad que afecta a los nervios periféricos y a la piel, causando ampollas pequeñas en forma de círculo alrededor de un dermatoma, o área de piel inervada por un ganglio.
Se produce al reactivarse el virus varicela-zóster (VVC), el cual puede permanecer muchos años latente en el organismo después de haber pasado la varicela.
Coloquialmente, también se le conoce como culebrilla. En algunos países mediterráneos (España, Malta, Italia), se le denomina “fuego de San Antonio”.
El zóster puede aparecer en cualquier grupo de edad. El desarrollo de esta dolencia es más probable en personas mayores de 60 años, y en las que padecieron la varicela antes de cumplir 1 año de edad. También son propensos los pacientes que tienen el sistema inmunitario deprimido por tratamientos médicos o por enfermedad.
Causas del herpes zóster
El herpes zóster pertenece a la familia de los herpesvirus (virus del herpes humano HHV-3), y posee un único serotipo. También es la causa de la varicela zóster (VVZ), una enfermedad cutánea característica de la infancia.
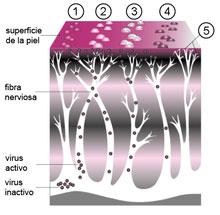
Una vez que la varicela ha remitido, el virus no se elimina por completo, sino que queda en estado latente, asentado en los ganglios de la médula espinal, el trigémino, u otros de la cabeza. Se cree que puede permanecer en estas ubicaciones de por vida.
El virus en estado inactivo no provoca daños y no se multiplica, aunque sí puede volver a reactivarse en caso de inmunodeficiencia. Debido a ello, muestra una mayor incidencia en ancianos y pacientes tratados con medicamentos inmunosupresores.
Cuadro clínico
Los síntomas iniciales del herpes zóster incluyen fiebre, cefaleas y malestar general, con varios días de duración. Seguidamente, comienzan los picores y el dolor en forma de quemazón, que puede ser intenso. El sarpullido cutáneo aparecerá en la zona del nervio afectado, en forma de brotes agudos. El paciente también puede presentar hiperestesia y fotosensibilidad en el dermatoma.
Algunos pacientes presentan estos síntomas, a excepción de la erupción cutánea, lo que se conoce como “zoster sine herpete”, y puede complicar el diagnóstico.
La fase posterior aparece a las 12-24 horas e incluye el desarrollo de la erupción cutánea. Las lesiones iniciales constituyen manchas eritematosas que se convierten en vesículas a lo largo de los dermatomas, con un patrón común en forma de cinturón.
Las zonas más comunes son la región media del tórax y la zona oftálmica de la cara, donde puede causar alteraciones en la visión.
El tercer día las vesículas se trasforman en ampollas con un contenido líquido seroso, por lo general dolorosas y acompañadas de un cuadro pseudogripal que incluye fiebre, fatiga, y dolor generalizado. Una vez se secan permanecen en forma de costra durante 2 o 3 semanas. En ocasiones, pueden estallar en un plazo de entre 7 y 10 días, dejando cicatriz con hiperpigmentación.
Si el herpes zóster implica el área oftálmica del nervio trigémino, el sarpullido aparece en un lado de la cabeza, desde la zona ocular hasta la coronilla.
Si el virus afecta a la rama nasociliar de este mismo nervio, se presenta con ampollas en la punta y laterales de la nariz, y puede causar daños en la córnea. En caso de afectar a otras divisiones del trigémino o a otro nervio craneal, las lesiones se producen en la boca, faringe, laringe y orejas.
El herpes zóster se contagia por contacto directo con las ampollas, generalmente en la primera semana, por lo que no es trasmisible a través de la tos, la respiración, o el contacto casual. Si una persona contrae el zóster sin haber estado nunca en contacto con el virus, el cuadro que desarrolla es una varicela.
Complicaciones del herpes zóster
El herpes zóster puede causar diversas complicaciones, dependiendo de cuáles sean los nervios afectados. Entre las enfermedades principales, destacan:
- Insuficiencia respiratoria.
- Síndrome de Ramsay Huntm, si están afectados los nervios de la cara o el oído.
- Infecciones cutáneas bacterianas.
- Ceguera (si el virus afecta a los ojos).
- Sordera.
- Encefalitis y sepsis en personas con el sistema inmunitario deprimido.
Neuralgia posherpética (NPH), una sensación de dolor crónico en el dermatoma afectado, por daños en las neuronas sensitivas. Esta secuela puede durar entre semanas y años.
Tratamiento del herpes zóster
No se conoce cura alguna para el herpes zóster, ni se puede eliminar el virus del organismo. No obstante, existen tratamientos paliativos para los síntomas, que pueden disminuir la duración del proceso. A continuación, se citan los principales:
Analgésicos
Si hay dolor entre leve y moderado, los pacientes pueden ser tratados con analgésicos comunes. En casos de dolor intenso, puede ser necesaria una medicación con opioides, como la morfina.
Las lociones tópicas a base de calamina pueden ser aplicadas sobre la erupción. Una vez se hayan formado costras, están indicadas las cremas que contienen capsaicina. El uso tópico de lidocaína también puede disminuir el dolor.
La administración combinada de antivirales y gabapentina puede aliviar las molestias de la neuralgia posherpética.
Antivirales
El aciclovir actúa inhibiendo la replicación del ADN viral, y se utiliza como tratamiento y preventivo.
Otros antivirales empleados son el valaciclovir y el famciclovir. Al ser ambos precursores del aciclovir pueden utilizarse dosis menores para obtener concentraciones superiores en el organismo, con un efecto más prolongado.
La brivudina es otro fármaco inhibidor de las ADN polimerasas, lo que impide que el virus pueda replicarse. Se trata de un antiviral más enérgico que el aciclovir, que presenta una mayor reducción en la incidencia de la neuralgia posherpética.
El herpes zóster oftálmico se trata con valaciclovir, ya que su eficacia es similar a la del aciclovir, pero añade la ventaja de requerir tres dosis al día, en lugar de las cinco del aciclovir.
Profilaxis
La única vacuna existente en la actualidad contra el herpes zóster es la denominada Zostavax. Se trata de una vacuna atenuada, que contiene virus vivos desprovistos de su patogenicidad. Estos se multiplican normalmente en el organismo del huésped, provocando una respuesta inmune similar a la que causaría una infección natural, pero sin producirse un estado patológico. De esta forma, se refuerza la inmunidad específica al VVZ en la persona vacunada.

