
Tal y como comentaba aquel artículo de Morton y Cornwell sobre las (tres) diferencias entre un hospital y una embotelladora, una de ellas era la naturaleza profesional del trabajo que se realiza. Ser "profesional" implica muchas cosas, entre otras, que pese a existir un conocimiento escrito y demostrado (la evidencia) respecto al camino a tomar, es cada trabajador el que decide en base a dicho conocimiento y a su experiencia.Sin embargo, no siempre la actuación profesional sigue los caminos del conocimiento. Pruebas que no se piden, guías que no se siguen, prescripción inadecuada, etc... El gap entre la evidencia y la acción es a veces muy grande, y aunque a veces se analiza en términos de eficiencia, es al final el paciente (y no el presupuesto) la principal víctima. Un caso muy conocido son las guías y recomendaciones del NICE, que curiosamente no siempre se utilizan por los profesionales del NHS. De hecho, uno de los problemas de las guías es que tras el esfuerzo realizado para elaborarla, se hace poco caso a la implementación (y eso que hay guías para ello).Un artículo de 2001 titulado "Physician explanations for failing to comply with best practices" muestra las razones (para un grupo de médicos estadounidenses) por las que no se siguen las directrices de las guías en pacientes con diabetes tipo 2. Hay factores externos al profesional, como el olvido o las circunstancias concretas del proceso clínico, pero existen otras ocasiones en que el profesional no conoce la "best practice" o no la avala como tal.Para conseguir mejorar en dicho terreno, hay algunos artículos que merece la pena leer, como "Why don't physicians follow clinical practice guidelines? A framework for improvement", que apareció publicada en JAMA y proporcionaba algunas ideas para conseguir una mayor adherencia en el uso de guías. El análisis es muy sencillo: primero analizar las barreras para el uso y posteriormente proponer algunas medidas para romper dichas barreras.¿Y qué ocurre por aquí? Aunque el cambio es un proceso largo, a veces eterno, ha habido medidas que han demostrado ser poco útiles y que sin embargo siguen utilizándose día a día para conseguir adaptar la actuación de los profesionales a las guías y protocolos. Nos vamos a centrar en dos: la obligatoriedad y los incentivos económicos.En cuanto a esa obligatoriedad, tenemos un reciente ejemplo en los famosos algoritmos terapéuticos de la Comunidad Valencia. En resumen, si el profesional quería realizar una actuación "fuera de algoritmo" (prescribir un IBP a un paciente de 49 años cuando la guía establece que a partir de 50), era casi imposible hacerlo. Es decir, aplicar la lógica industrial a un proceso basado en la actuación profesional. Aunque los amantes de la eficiencia estarían encantados con unos procesos puramente matemáticos (1+1 siempre van a ser 2), en el sector sanitario no siempre va a ser así. Además de no contar con los profesionales en su elaboración y de no permitir cambios, fue muy llamativo que por esa misma aplicación de la evidencia, se permitiera el uso de condroprotectores en el algoritmo de la artrosis. Lógicamente, eliminando la parte subjetiva en la asistencia, la que permite adaptar el conocimiento a la persona, y "obligando" a actuar de una forma concreta a todo el mundo, poco cambio a medio y largo plazo se consigue. Una medida mucho más correcta habría pasado por una historia electrónica que aconsejara o informara al profesional, que le indique el mejor paso pero que permita cambios, que se adapte a la realidad y a las necesidades concretas de la relación entre el profesional y el paciente.Y ahora es el momento de los incentivos económicos. Aunque es innegable su eficacia en el corto plazo, el funcionamiento de los incentivos económicos a profesionales sanitarios es bastante perverso y son numerosos los problemas que presenta su funcionamiento (Sergio Minué los trata todos en sus posts sobre el tema en "El gerente de mediado"). Nosotros citaremos solo algunos:- Cuando te pagan por hacer A y dejan de pagarte por B, ¿hay que seguir haciendo B? Una frase puede resumirlo todo: "dime como me pagas y te diré como me comporto".
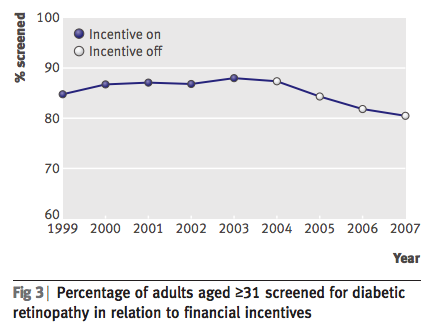 En esta gráfica, extraída de un interesante artículo sobre incentivos en Kaiser Permanente publicado en BMJ, se observa claramente como el incentivo es percibido como guía de actuación. Y por ello, en el momento en que una actividad deja de ser incentivada, se hace menos que antes. Por ello, el diseño de incentivos basados en objetivos concretos debe tener en cuenta que el profesional va a percibir dicha lista de objetivos como prioridad a la hora de hacer, y quizás relegue en su lista de prioridades otras actividades imprescindibles pero no incentivadas.- El incentivo no consigue cambiar a largo plazo.Los incentivos económicos se interiorizan y es muy complicado conseguir cambiar el comportamiento del profesional a largo plazo. Funcionan para tareas sencillas, simples y de carácter repetitivo, pero no para otras tareas en entornos complejos.- La ética del incentivo.Este tema lo comentó Sergio Minué hace unos años a raíz de un breve artículo acerca del peligro de relacionar el sueldo con la actividad. De hecho, si el 30 de diciembre compruebo que tengo a 149 pacientes con la revisión por HTA realizada y me pagan un incentivo por llegar a 150, ¿qué hago?Uno de los retos actuales es conseguir reducir esa brecha entre la evidencia y la acción, difícil pero posible. Para ello es imprescindible centrar los esfuerzos en el aprendizaje constante del profesional y en la definición de "lo correcto". Todo sin entrar en los actuales dilemas de la Medicina (o Práctica) Basada en la Evidencia, casi una religión como ya apuntaban hace unos años en este divertido artículo.
En esta gráfica, extraída de un interesante artículo sobre incentivos en Kaiser Permanente publicado en BMJ, se observa claramente como el incentivo es percibido como guía de actuación. Y por ello, en el momento en que una actividad deja de ser incentivada, se hace menos que antes. Por ello, el diseño de incentivos basados en objetivos concretos debe tener en cuenta que el profesional va a percibir dicha lista de objetivos como prioridad a la hora de hacer, y quizás relegue en su lista de prioridades otras actividades imprescindibles pero no incentivadas.- El incentivo no consigue cambiar a largo plazo.Los incentivos económicos se interiorizan y es muy complicado conseguir cambiar el comportamiento del profesional a largo plazo. Funcionan para tareas sencillas, simples y de carácter repetitivo, pero no para otras tareas en entornos complejos.- La ética del incentivo.Este tema lo comentó Sergio Minué hace unos años a raíz de un breve artículo acerca del peligro de relacionar el sueldo con la actividad. De hecho, si el 30 de diciembre compruebo que tengo a 149 pacientes con la revisión por HTA realizada y me pagan un incentivo por llegar a 150, ¿qué hago?Uno de los retos actuales es conseguir reducir esa brecha entre la evidencia y la acción, difícil pero posible. Para ello es imprescindible centrar los esfuerzos en el aprendizaje constante del profesional y en la definición de "lo correcto". Todo sin entrar en los actuales dilemas de la Medicina (o Práctica) Basada en la Evidencia, casi una religión como ya apuntaban hace unos años en este divertido artículo.
