
El Consentimiento Informado (CI) en tiempos de salud digital no escapa a la transformación que atraviesa el sector sanitario global con el uso e implementación de Tecnologías de la Información y la Comunicación (TICs). El impacto de esta transformación depende de comprender acabadamente cómo juegan los aspectos éticos y jurídicos en las instancias de protección del paciente y/o del sujeto de investigación médica. También de cómo el desarrollo de las tecnologías sanitarias y de aplicación clínica logran adecuarse a un escenario complejo como el del CI, pero de necesario y profundo abordaje para prevenir inconvenientes que pueden advertirse, por ejemplo, con el mal uso o el uso no regulado de la Inteligencia Artificial (IA). O, mejor aún, para poner en valor el rol de las herramientas digitales y electrónicas con supervisión humana, cuando se trate de situar al CI como un instrumento de protección para el paciente o sujetos de investigación.
Tanto en asistencia, como en prácticas clínicas y diagnósticas, el proceso gradual dialógico y esclarecedor de información para la toma de decisión, implica al equipo médico el deber de informar sobre la intervención que se le va a practicar al paciente, cuáles son los objetivos que dan razón y proporción a la intervención invasiva (independientemente del riesgo alto o bajo), es decir el “para qué” de la intervención, los riesgos potenciales (efectos secundarios deseados o no deseados derivados de la práctica); los beneficios (la mejora basada en evidencia científica), las opciones o alternativas a la práctica propuesta, indicando la sugerencia del médico o profesional por aquellas que se inclina sin omitir datos y razones.
El CI es un acto jurídico implicado en el acto moral. Como acto jurídico, el CI debe reunir los requisitos relativos a la adecuación subjetiva, objetiva y formal del acto para los efectos legales previstos, es decir la demostración de la voluntad humana (ver recuadro al final de este artículo con un punteo de las características del consentimiento informado en salud).
Diálogo esclarecedor. “El consentimiento informado es un proceso dialogado, continuo entre dos voluntades que acuerdan realizar un acto determinado en investigación o propio de la asistencia clínica que tendrá siempre consecuencias sobre la persona del paciente, del voluntario en investigación y sobre los médicos e investigadores de un equipo de salud que no desconocen las razones morales que asisten a la protección de las personas”, explica María Isabel Iñigo Petralanda, coordinadora del Comité de Ética en Investigación de la Universidad Católica Argentina (UCA), responsable del Capítulo IA4GOOD, DATA4GOOD, DATA GOVERNANCE Y DATA DRIVEN HEALTH TECH del Instituto de Bioética de la UCA, y experta en la Región y Europa en derecho de salud, salud digital y en compliance regulatorio en investigación biomédica y biotecnológica con componentes digitales y software as medical device (SaMD) o software grado médico.
Como todo diálogo, es deseable que permita un contacto ya presencial o virtual, siempre que ambas partes comprendan tanto el uso de la herramienta de la que se sirven para el diálogo. En caso de insuficiencia de la herramienta para que el diálogo ocurra de manera esclarecedora, las partes deben tener acceso a una persona humana que les permita comprender el acto informativo. “Lo que importa del uso de la herramienta es que ocurra el diálogo esclarecido (no sólo suficientemente informado sino abierto a la repregunta en continuo) cuando la distancia o un encuentro presencial no resulta posible”, sostiene la experta consultada.
A diferencia de lo que se hubiera pensado que sucedería con el CI durante y después la pandemia, la situación de la rigurosidad de la toma del CI no se flexibilizó en relación a la carga moral imperante de brindar información, sino que “aún por el contrario, lo que se facilitó es el uso de plataformas en los casos en que la distancia fuese un obstáculo (algo que abundó), y se sirvió de personal de salud que obró de testigo a la hora de la desconexión de soportes vitales”, ejemplificó Iñigo Petralanda (ver recomendaciones de CI durante Covid-19 en Argentina).
Marco necesario. “El marco regulatorio y jurídico para el consentimiento informado en investigación lo constituyen las Guías Éticas que son tres: el Código de Nuremberg, la Declaración de Helsinki y las Normas CIOMS”, detalla Iñigo Petralanda y añade: “Además de los aspectos normativos reglamentarios están en las normas internacionales GCP 2016, Protección de Sujetos Humanos Titulo 21, parte 50. Mientras que, en el ámbito nacional, la integran el Código Civil y Comercial reformado (2015), la Ley de Derechos del Paciente 26529, la Disposición ANMAT 6677/10 y la Resolución 1480/11 del Ministerio de Salud”.
En la Argentina, la investigación médica con seres humanos solo puede ser realizada si median los requisitos de contar con un consentimiento informado previo, libre, escrito, y específico de la persona que participa en la investigación a quien se le debe explicar con términos comprensibles los objetivos y la metodología de la investigación, sus riesgos y posibles beneficios, y es un consentimiento revocable en cualquier momento (arts. 58 y 59 CCCN).
La ley 26.529 modificada por le Ley 26.742 de Derechos del Paciente y su relación con los Profesionales e instituciones de la salud, hace mención al capítulo III art. 5 CI en investigación científica. La ley Provincial 9694/09 en su artículo 3 habla del deber de información completa y veraz para poder decidir voluntaria libremente. También la menciona como un proceso. El artículo 28 inc. 1 de dicha norma agrega que el Investigador Principal es el responsable de la investigación, como de recabar el consentimiento de cada participante.
“Es interesante ver cómo funciona el tema de la capacidad progresiva en Niñas, Niños y Adolescentes en el artículo 26 de código civil, que dice que se presume que el adolescente entre 13 y 16 años tiene aptitud para decidir al respecto de aquellos tratamientos que no resultan invasivos, ni comprometen su estado de salud o provocan un grave riesgo en su vida o integridad física. Es a partir de los 16 que el adolescente es considerado como adulto para las decisiones atinentes al cuidado de su propio cuerpo”, explica Iñigo Petralanda. Sin embargo, la especialista explica que “la norma no resulta suficiente” y que “se deberán evaluar el grado de riesgo, invasión e implicancias de la práctica y la capacidad física, psíquica, madurativa y emocional de servirse por si esa decisión en ausencia de un adulto que lo asista”.
En relación al paternalismo y la autonomía que orbita en relación a proteger y dar derechos suficientes a las personas, la autodeterminación del paciente o voluntario en investigación en nuestro país queda reflejada en la Ley de Derechos del Paciente (2009) y se completa con el Nuevo Código Civil y Comercial reformado (2015) que son los dos cuerpos legislativos para el ámbito sanitario que van a sistematizar el CI. Es decir, se intenta en cada paso del proceso de manifestación de voluntad informada ofrecer un ámbito que favorezca esclarecer para decidir informadamente (responsablemente).
Las TICs como herramienta. Actualmente, las plataformas digitales permiten suplir la firma física por la digital o por la electrónica, donde lo importante es que la “Hoja de Información” en el ensayo o práctica contemple por parte del Investigador principal o médico y su equipo los datos suficientes para ofrecer la firma como modo de aceptación o la negativa.
“Los elementos de la voluntariedad internos (discernimiento, intención y libertad) deben de estar presentes en el proceso y por tanto la plataforma permitir acceder a esa voluntad de manera suficiente y siempre con alternativas de testigo, control y supervisión humana. El elemento externo al agente es la exteriorización de esa voluntad, pudiendo adelantar que las plataformas digitales constituyen un elemento interesante y con potencial para la toma de consentimiento o revocaciones que indiquen que el participante abandona el ensayo o práctica”, sostiene la experta.
En Argentina, el Hospital El Cruce, por ejemplo, utiliza un desarrollo propio sobre PADs para firma digital (con la persona presente firmado en el PAD) y seguramente cuando a mitad de 2024 se encuentre finalizada la implementación del sistema Tasy de Philips, lo emplearán a través de la Historia Clínica Electrónica que ofrece esta herramienta.
Con la firma digital tengo autenticidad e integridad del firmante, esto significa que, desde el momento en que la persona firma se puede pasar al proceso de ejecución. Con la firma electrónica se recibe la información, pero se debe realizar un proceso de certificación de identidad. La firma digital es otorgada por organismos certificantes autorizados.
Existen muchos softwares específicos para dar CI de manera digitalizada. Entre los proveedores se encuentran Omi360, Consentimiento, Consentogram, Saludar, Doctoralia, Signply o Medigest
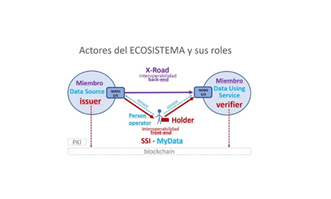
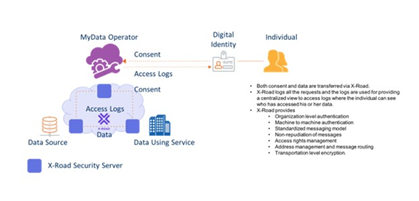
Gustavo Giorgetti, fundador de Thinknet y promotor de la tecnología X-Road nacida en Estonia, explicó a Telemedicina-Salud en línea que en Europa existe un gran movimiento en torno a temas de consentimientos digitalizados a través de la plataforma MyData, “que está avanzando e integrándose con Identidad auto soberana también” (ver gráficos al final de la nota).
“El Operador MyData es un rol nuevo que se ocupa de resolver la complejidad de las autorizaciones/consentimientos, sobre un modelo de interoperabilidad”, destacó Giorgetti.
Características del Consentimiento Informado
“El Consentimiento Informado (CI) tiene una serie de características que orbitan en el modo como su agente lo otorga y los efectos que sobre la manifestación de su voluntad tendrán”, explica María Isabel Iñigo Petralanda. Éstas pueden resumirse en el siguiente punteo:
1. Es personal, es decir, sigue a la persona de quien lo otorga por sí o a través de sus representantes por ley en caso de incapacidad.
2. Es consciente e informado, requiere que el sujeto comprenda y decida libremente y responsablemente y para ello requiere que tenga conocimiento suficiente para poder optar comprendiendo las variables y riesgos que justifican su elección.
3. Es actual, es decir requiere que se singularice en el acto específico de su otorgamiento.
4. Es manifiesto, no se infiere esa voluntad, debe de ser expresada.
5. Es libre ya que el sujeto no debe tener coacción alguna o falta de información para elegir lo que el mismo ha comprendido que es bueno para su persona y su proyecto vital.
6. Es completo, no deben hacerse agregados u omitirse elementos que obstaculicen la comprensión de las ventajas y riesgos de las elecciones sobre prácticas sobre su cuerpo, su dignidad, su privacidad etc.
7. Es gratuito ya que es deber el que exista esta solicitud de libre acceso a la información para tomar una decisión responsable.
8. Es legible, no puede prestar a confusión alguna en su semántica ni sintaxis sea escrita, telemática, electrónica o digital.
9. Es comprensible, es decir razonable a la comprensión del sujeto que tiene que decidir, y siempre ha de contar con la asistencia de un ser humano para esclarecer cuestiones sobre las dudas.
10. Es específico, y esto tiene que ver con que no existe un CI universal ni formulario base, debe tener ciertos aspectos de especificidad sobre la práctica asociada al sujeto que interviene en una práctica clínica asistencial, diagnóstica o de participación en investigación como voluntario. Lo específico habla de lo pertinente y de su relación con la verdad de lo que se pacta y escribe con lo que en verdad ocurre u ocurrirá para el paciente.
Además de estos diez puntos, existen dos más y no por ello menos importantes que los anteriores.
11. El paciente puede revocar en cualquier momento por escrito o de manera verbal (implicada la plataforma digital), correspondiendo llevar un registro de tales actos en la Historia Clínica o la explicabilidad y trazabilidad de la herramienta digital/telemática utilizada.
12. No es un Bill of indemnity o Carta de Indemnidad, ni encuentra su justificación en concluirse en una garantía para evadir reclamos o quejas, aun sea citado en procesos como prueba. El CI es ante todo una herramienta de valoración antropológica y explica la dignidad de las personas en un ejercicio dialógico permanente.
Si bien la ley contempla excepciones al deber médico de obtener el CI del paciente, hay excepciones como situación grave de riesgo para la salud pública o emergencia de la vida del paciente que justifican la exigibilidad de su obtención, y esto es así porque el final de la ecuación siempre apunta a la protección de la persona.
Fuente Salud en Línea

