En el post sobre conceptos básicos de sangre y hemoderivados aprendimos qué es la sangre, de qué elementos está compuesta (glóbulos rojos, glóbulos blancos, plaquetas y plasma) y qué funciones tiene. Échale un vistazo si tienes alguna duda o quieres repasar.
Si ya lo has leído y quieres saber más, hoy continuamos descubriendo qué son el sistema ABO y el sistema Rhesus o factor Rh.
Conceptos básicos: antígenos y anticuerpos
Recordando el post anterior, la sangre estaba compuesta tres elementos inmersos en el plasma sanguíneo: los glóbulos rojos, glóbulos blancos y plaquetas. De esos tres elementos, dos de ellos, glóbulos rojos y blancos, presentan en su superficie una serie de antígenos y anticuerpos.
Los antígenos son estructuras que generan una antirrespuesta por parte del sistema inmunitario. Este sistema dispone de 3 elementos de unión y reconocimiento de éstos:
- Anticuerpos: son glucoproteínas solubles que pertenecen al grupo de las inmunoglobulinas producidos por los linfocitos B y las células plasmáticas. Los anticuerpos desempeñan multitud de funciones y tienen numerosos usos como instrumentos biológicos y clínicos. Se encuentran en el suero o plasma sanguíneo.
- En el laboratorio: aplicaciones diagnósticas y de investigación.
- Receptores de los linfocitos T: son glucoproteínas de gran tamaño que interaccionan con el epítopo peptídico.
- Complejo mayor de histocompatibilidad (CMH): las moléculas del CMH, también llamadas antígenos leucocitarios humanos (HLA), son el producto de un conjunto de genes responsables de que los linfocitos rechacen tejidos trasplantados y detecten elementos extraños.
Respuesta antígeno-anticuerpo
Este mecanismo de acción se activa cuando las inmunoglobulinas en la superficie de los linfocitos B se unen al antígeno, que acto seguido es internalizado e hidrolizado. Una parte de este antígeno se presenta a los linfocitos T, lo que activa su respuesta ante él.
Las respuestas primarias de los anticuerpos son lentas (principalmente IgM) y disminuyen hasta niveles bajos, siendo la exposición repetida al antígeno en una segunda ocasión la que desencadena una respuesta más rápida, con un nivel pico mayor que disminuye hasta un nivel basal más alto (predominantemente IgG).
Los receptores para el antígeno de los linfocitos T (TCR) poseen regiones características muy variables entre las diferentes moléculas que interaccionan con el antígeno. La función del TCR es reconocer el complejo de un antígeno específico con una molécula de CMH propia, formada cuando el péptido antigénico se fija dentro de la hendidura del CMH, y unirse a él.
El Sistema ABO
La sangre presenta ciertas incompatibilidades entre individuos, es por eso que no todo el mundo puede recibir cualquier tipo de sangre, y existe lo que se conoce como “donantes universales”. Esto es por la respuesta antígeno-anticuerpo que hemos visto en el apartado anterior.
El sistema ABO fue descubierto en 1900 cuando Karl Landsteiner separó los componentes celulares y líquidos de varias muestras de sangre, para posteriormente combinarlas. De los resultados recogidos de sus estudios, Landsteiner se dio cuenta de que las personas pueden ser agrupadas según el patrón de aglutinación de sus glóbulos rojos.
Dependiendo de las estructuras antigénicas de los glóbulos rojos y blancos, se pueden clasificar en cuatro grupos:
- Grupo A: posee un antígeno A y un anticuerpo antiB.
- Grupo B: posee un antígeno B y un anticuerpo antiA.
- Grupo AB: posee antígenos A y B pero no tiene anticuerpos.
- Grupo O: no posee antígenos A, sin embargo tiene anticuerpos antiA y antiB.
Estas estructuras de las células sanguíneas están definidas por los genes heredados (alelos co-dominantes), existiendo tres alelos diferentes por el tipo sanguíneo en el ser humano:
- IA: denominado como A
- IB: denominado como B
- i: denominado como O
Los antígenos A y B se encuentran en otras estructuras además de en la superficie de las células sanguíneas (por ejemplo en las bacterias intestinales E. Coli), por lo que el sistema inmunitario de nuestro organismo puede reconocerlos por otros medios distintos a una transfusión sanguínea. Cuando esto ocurra, la respuesta del cuerpo será generar anticuerpos capaces de atacar y destruir estos antígenos reconocidos como “extraños”. No sucede lo mismo con el factor Rh, pero lo veremos más adelante.
Genotipo ABO
Todos heredamos dos alelos del sistema ABO, uno de nuestro padre y otro de nuestra madre. Esta pareja de alelos en nuestro ADN se llama genotipo, y determina el tipo de sangre que tendremos a lo largo de nuestra vida. Las diferentes configuraciones de genotipos podemos verlas en la siguiente tabla:
Alelo de la madre Alelo del padre Genotipo descendiente Grupo sanguíneo
A A AA A
A B AB AB
A O AO A
B A AB AB
B B BB B
B O BO B
O O OO O
Casos del sistema ABO
Para entender la tabla anterior vamos a poner el ejemplo de un caso:
Se sabe que el grupo sanguíneo de Claudia es A, lo que puede significar que su genotipo es AA o AO. Claudia tiene hijos con Juan, cuyo grupo es O y genotipo es OO.
Si todos sus hijos heredan el grupo sanguíneo A, significará que el genotipo de Claudia es AA; sin embargo si alguno de sus hijos hereda el grupo O será porque el genotipo de Claudia es AO.
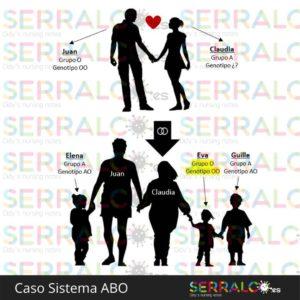
A pesar de que la gran mayoría sigue este sistema de clasificación, existen otros subgrupos en los grupos sanguíneos, pero no vamos a complicar más el tema.
Como curiosidad, la frecuencia de distribución de los grupos sanguíneos en Europa es mayoritariamente A (42,5%), seguido de O (37%), luego B (14%) y por último AB (6,5%).
Factor Rh
El factor Rhesus o antígeno D es un antígeno de los grupos sanguíneos descubierto en 1940 por los doctores Alexander Wiener y Karl Landsteiner (el mismo que 40 años antes descubrió el sistema ABO). Ambos se dieron cuenta del hallazgo mientras estudiaban la sangre de un mono conocido como Macaco Rhesus, de ahí el nombre. Este factor, común en el 82% de los europeos y los monos Rhesus, los convierte en Rh-positivos.
Como comentábamos hace un momento, el antígeno D no se presenta de otra manera en la naturaleza. Esto se traduce en que el individuo que no posee este factor en su sangre (quien es Rh-negativo), no va a producir anticuerpos contra este antígeno a no ser que haya habido algún contacto sanguíneo con otro sujeto Rh-positivo. Únicamente tras este contacto sanguíneo con el antígeno D es cuando la persona con Rh-negativo empezará a producir anticuerpos pasados unos meses del incidente.
Contactos de Rh-positivo a Rh-negativo
Este tipo de contactos se pueden dar por:
- Transfusión de un paciente Rh-positivo a otro Rh-negativo: hoy en día ya es muy complicado por la cantidad de medidas de seguridad que existen en la administración de la hemoterapia. Sin embargo, en países en vías de desarrollo todavía pueden darse casos de este tipo (que entrañan otros peligros, como el de contagio de enfermedades de transmisión sanguínea tipo VIH, VHC…).
- Partos de mujeres Rh-negativo con bebés Rh-positivo: esto se produce porque durante el parto no es posible evitar que el sistema circulatorio materno entre en contacto con la sangre del neonato. Para el primogénito esto no acarrea ninguna consecuencia, ya que el sistema inmunológico de la madre no producirá anticuerpos hasta que no pasen unos meses del contacto. Sin embargo, si nacieran más niños también Rh-positivos, entonces los anticuerpos antiD pasarían al sistema circulatorio del embrión, dañando y destruyendo sus glóbulos rojos.
Compatibilidad Rh
La información genética del grupo sanguíneo Rh viene dada por los padres biológicos pero de una manera independiente a los alelos del sistema ABO. Sí que es similar a este sistema en que ambos progenitores donan uno de sus dos alelos Rh a su hijo.
Los alelos que existen para el factor Rh son dos:
- Factor Rh positivo: cuyos genotipos pueden ser Rh+/Rh+ o Rh+/Rh-
- Factor Rh negativo: su único genotipo es Rh-/Rh- (es un alelo recesivo).
Igual que vimos en el sistema ABO, vamos a generar una tabla para poder visualizar la compatibilidad sanguínea que tendría un individuo en función de su grupo y Rh sanguíneos:
Grupo sanguíneo Puede donar Puede recibir
A+ A+ y AB+ O+, O-, A+ y A-
A- A+, A-, AB+ y AB- O- y A-
B+ B+ y AB+ O+, O-, B+ y B-
B- B+, B-, AB+ y AB- O- y B-
AB+ AB+ Todos
AB- AB+ y AB- A-, B-, AB- y O-
O+ A+, B+, AB+ y O+ O+ y O-
O- Todos O-
De la tabla sacaremos como conclusión principal que el grupo O- es el donante universal, ya que es compatible con todos los demás grupos, y sólo puede recibir de otro O-; y el grupo AB+ es el receptor universal, pues pueden donarle absolutamente todos los demás grupos, solo pudiendo donar él a otro AB+.
Y hasta aquí las bases para poder entender bien todo sobre las transfusiones sanguíneas.
La semana que viene tomaremos contacto con la hemoterapia, o tratamientos a base de concentrados de hematíes y otros derivados sanguíneos.
Espero que os esté gustando la saga de hemoterapia. Si queréis ampliar información, no os olvidéis dejar vuestras dudas y peticiones en el apartado de comentarios. Nos vemos en el blog. ¡Chao!
Bibliografía:
- Arribas Cachá, A. A; Borrego de la Osa, R; Morente Parra, M. Guía de intervención enfermera: fluidoterapia intravenosa. FUDEN 2006. págs: 104-107
- Flagel A. W. The genetics of the Rhesus blood group system. Blood Transfus. 2007. 5(2): 50-57
- Yamamoto, F. Grupo sanguíneo ABO. Consultado el 16/10/2020. Disponible en: https://sites.google.com/site/gruposanguineoab0/03-descubrimiento-del-sistema-abo-grupo-sangre
- Fundación para la formación e investigación sanitarias de la región de Murcia. Tipos de Inminudad. Consultado el 16/10/2020. Disponible en: http://www.ffis.es/volviendoalobasico/12tipos_de_inmunidad.html
- Vega Robledo, G. B. Inmunología para el médico general. Complejo mayor de histocompatibilidad. Rev Fac Med UNAV, Mar-Abr 2009. 52(2): 86-89.
La entrada Sangre y Hemoderivados: Sistema ABO y Factor Rh. se publicó primero en Serralco.es | Blog de salud y Enfermería.

