- Introducción.
- Es una zoonosis producida por la larva de la tenia equinococo.
- Es una enfermedad caracterizada por la formación de quistes.
- Constituye un importante problema sanitario.
- Es una enfermedad de declaración obligatoria.
- En España se diagnostican 2000 casos al año.
- La incidencia es de 5,65/100000 habitantes.
El término hidatidosis o enfermedad hidatídica hace referencia al desarrollo en el organismo humano de tumoraciones quísticas (quiste hidatídico) que son la consecuencia de la interacción entre una larva del Echinococcus granulosus y el huésped.
- Epidemiología.
- Se trata de una enfermedad endémica.
- Está relacionada con la ganadería extensiva (ganado bovino) con la coexistencia de perros.
- Escaso control sanitario en matanzas clandestinas.
La hidatidosis es una afección cosmopolita, propagada ocasionalmente a partir de determinadas áreas geográficas en las que es endémica, por darse en éstas las condiciones más adecuadas:
- Abundancia de ganado ovino y bovino, como huésped intermediario habitual.
- Deficiencia de control sanitario que permite el acceso de los perros, que conviven con el ser humano, a las vísceras del ganado portador de quistes hidatídicos.
En estas deficientes condiciones sanitarias, el ser humano se interfiere en el ciclo vital del parásito, como huésped intermediario accidental.
- Agente etiológico.
Género: Equinococcus.
Especies:
E. granulosos.
E. multilocularis.
E. vogeli.
E. oligarthrus.
Parásito en estado adulto: se localiza habitualmente en el intestino del perro.
Parásito en estado larvario.
El E. granulosus en estado adulto es un gusano platelminto, que pertenece a la clase de los cestodes y a la familia de las tenias. De las cuatro especies conocidas, tan sólo el E. granulosus y el E. multilocularis son patógenos para el ser humano, aunque esta patología es predominantemente debida al E. granulosus, causante de la enfermedad hidatídica.
3.1. Ciclo vital del Equinococcus granulosus.
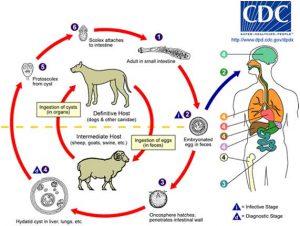
3.2. Quiste hidatídico.
Para el cirujano, el mayor interés del ciclo se centra en el estado larvario en forma de quiste, que es el que origina la patología humana conocida como hidatidosis.
El quiste hidatídico se compone de:
- Membrana adventicia.
- Membrana hidatídica.
- Membrana germinal.
- Vesícula hija.
- Vesícula prolígera con protoescólex.
3.3. Distribución anatómica.
La distribución de los quistes hidatídicos en el organismo humano está básicamente en relación con el paso obligado de las oncosferas por los dos filtros, el hepático y el pulmonar:
- Hígado: 70-80%.
- Pulmón: 10-15%.
- Riñón, bazo, sistema nervioso central, huesos, músculos, glándulas salivales, corazón, tiroides, mama, espacio retroperitoneal, glándulas suprarrenales, tejido celular subcutáneo: 15%.
- Localización sincrónica hepática y pulmonar: hasta un 10%.
- Hidatidosis secundaria: peritoneal, torácica, herida quirúrgica.
- Manifestaciones clínicas.
- Escasa sintomatología.
- Fenómenos alérgicos: urticarias, shock anafiláctico.
- Síntomas por compresión.
- Dolor y tumoración.
- Síntomas según su localización y afectación de órganos (ictericia, vómica).
- Hallazgo accidental.
La semiología general del quiste hidatídico, independientemente de su localización anatómica, es mínima, salvo los síntomas derivados de los fenómenos inmunitarios, con manifestaciones alérgicas.
El líquido hidatídico posee propiedades antigénicas y en el primer contacto con el huésped, éste queda sensibilizado. Cuando en este huésped sobreviene más tarde la rotura o la fisuración del quiste se puede provocar una grave reacción anafiláctica o discretas reacciones alérgicas.
El quiste hidatíco ocasiona, debido a su crecimiento expansivo, un conflicto de espacio, que casi siempre es el resultado de la presencia de una tumoración accesible a la exploración física habitual.
La semiología del quiste depende de su localización y de acuerdo con situaciones anatómicas concretas (hepática, pulmonar, otras) se desarrollarán determinadas complicaciones evolutivas entre el quiste y su contorno.
Es frecuente la demostración de la masa quística como hallazgo accidental en exploraciones sistémicas indicadas en presencia de otro problema clínico.
- Pruebas inmunológicas.
- Eosinofilia. La eosinofilia moderada es frecuente en la hidatidosis, aunque no es específica.
- Intradermorreacción de Cassoni.
- Prueba de fluorescencia indirecta para anticuerpos.
- Técnica de fijación del complemento. Aunque produce bastantes falsos negativos, es útil cuando es positiva antes de la operación, ya que se hace negativa tras la eliminación del quiste.
- Técnica de ELISA.
- Prueba de inmunoelectroforesis. Es la prueba considerada como más específica.
- Tratamiento.
6.1. Objetivos.
Detener el crecimiento larvario.
Desvitalizar el crecimiento larvario.
Erradicar el crecimiento larvario.
6.2. Indicaciones.
En casos inoperables.
Preoperatorio y postoperatorio.
6.3. Tratamiento farmacológico.
Mebendazol:
Absorción sanguínea del 10%.
Albendazol:
Fármaco de elección en la actualidad.
Dosis de 10 mg/Kg de peso al día en 2 tomas.
Ciclos de 28 días con descanso de 15 días.
Controles periódicos de transaminasas.
6.4. Tratamiento quirúrgico.
Es el tratamiento de elección.
Objetivos:
Evitar la diseminación durante el acto quirúrgico.
Extirpar los componentes del parásito: membrana hialina y germinativa.
Técnicas:
Exéresis o extirpación de la totalidad o parte del órgano afectado.
Enucleación o extirpación del quiste cerrado. Tiene dos variantes:
- Penetra de modo incruento entre la membrana hialina y la periquística.
- Penetra, por disección cruenta, entre la capa periquística y el parénquima correspondiente.
Apertura del quiste.
